Здоровый образ жизни
#MedSafetyWeek
Social media plan
November 3-9, 2025
Tag partners
MOH
|
1 |
#MedSafetyWeek – бұл дәрілік заттардың жағымсыз әсерлері туралы хабардарлықты арттыруға бағытталған жаһандық ақпараттық науқан. Науқан дәрілік заттар мен вакциналардың қауіпсіздігіне қатысты кең ауқымды тақырыптарды қамтиды:
Сіздің және серіктестердің қолдауының арқасында бұл науқан бүгінде әлемнің 170-тен астам елінде жүзеге асырылуда. #MedSafetyWeek – это кампания, направленная на повышение осведомлённости о побочных эффектах лекарственных средств. Кампания включает широкий диапазон тем, связанных с безопасностью лекарств и вакцин: предотвращение побочных эффектов, вопросы полипрагмазии, то есть приема 5 или более лекарств одномоментно, особенности приема лекарств для детей и беременных, роль пациентов и медицинских работников в снижении побочных эффектов приема лекарств. Благодаря вашей поддержке, и партнерам эта кампания транслируется в более чем 170 странах мира. |
Post 8: (Carousel 1, Audience: Patients)
|
|
2 |
Дәрілік заттардың қауіпсіздігі өзіңізден басталады. Белсенді болыңыз – Безопасность лекарственных средств начинается с вас. Будь вы пациентом, медицинским работником, представителем сектора здравоохранения — каждый из вас может сделать лекарства безопаснее. Будьте активными — сообщайте о предполагаемых побочных реакциях лекарств своему врачу или в Национальный центр экспертизы лекарственных средств и медицинских изделий. #MedSafetyWeek |
Post 3: (Hey, it’s card, Audience: General)
|
|
3 |
Медицина қызметкері ретінде сіз дәрілік заттардың қауіпсіздігін және пациенттеріңіздің денсаулығын қамтамасыз етуде маңызды рөл атқарасыз: Дәрілік заттардың қауіпсіздігін арттыру – бәріміздің ортақ міндетіміз. Как медицинский работник, вы играете ключевую роль в обеспечении безопасности лекарств и здоровья ваших пациентов: ✔ Обсуждайте с пациентами возможные побочные эффекты Каждый из нас может сделать лекарства безопаснее. #MedSafetyWeek |
Post 6: (Film 2, Audience: HCPs)
|
|
4 |
Қазақстан – Дүниежүзілік денсаулық сақтау ұйымының дәрі-дәрмектің жағымсыз әсерін бақылау бағдарламасының қатысушысы. Сондай-ақ, елде анықталған жағымсыз әсерлер туралы жедел деректер ДДСҰ-ның мониторинг орталығына жіберіледі. Дәрі-дәрмекті (оның ішіне екпе де кіреді) қолданғаннан кейін пайда болған жағымсыз әсер туралы хабарлаудың бірнеше әдісі бар.
|
 |
|
5 |
Пациент ретінде сіз де фармакологиялық қадағалау туралы хабардарлықты арттыруға үлес қоса аласыз: _________________________ Как пациент, вы можете повысить осведомленность о фармаконадзоре следующими способами: ✔️ Обсуждайте с вашим медицинским работником возможные побочные эффекты препарата #MedSafetyWeek |
Post 8: (Carousel 1, Audience: Patients)
|
|
6 |
Существует несколько способов сообщить о нежелательной реакции, связанной с применением лекарственного препарата. 1 заполнить карту-сообщение о нежелательной реакции на сайте НЦЭЛС www.ndda.kz. 2 обратиться к производителю лекарства, чьи контакты обычно можно найти в инструкциях по медицинскому применению. 3 отправить сообщение через функционал «Жёлтые карты» мобильного приложения DariKZ. Приложение доступно для устройств на платформах iOS и Android. #MedSafetyWeek |
 |
|
7 |
Бүгінгі таңда әр елде ұлттық иммундау бағдарламасы бар және вакциналар көптеген аурулардың алдын алудың ең қауіпсіз және тиімді шараларының бірі болып саналады. Бес онжылдықта ұлттық жоспарлы иммундау бағдарламалары дамыды және кеңейді, ал бүгінгі күні ДДСҰ ұсыныстарына сәйкес, балаларға, жасөспірімдерге және ересектерге кем дегенде 13 ауыр ауруға қарсы вакцинациялауды қамтамасыз етеді.
Сегодня в каждой стране действует национальная программа иммунизации, а вакцины признаны одними из самых безопасных и эффективных мер профилактики многих заболеваний. В течение пяти десятилетий национальные программы плановой иммунизации развивались и расширялись и сегодня, согласно рекомендациям ВОЗ, обеспечивают вакцинацию детей, подростков и взрослых против как минимум 13 серьезных заболеваний. |
|
29.10.2021
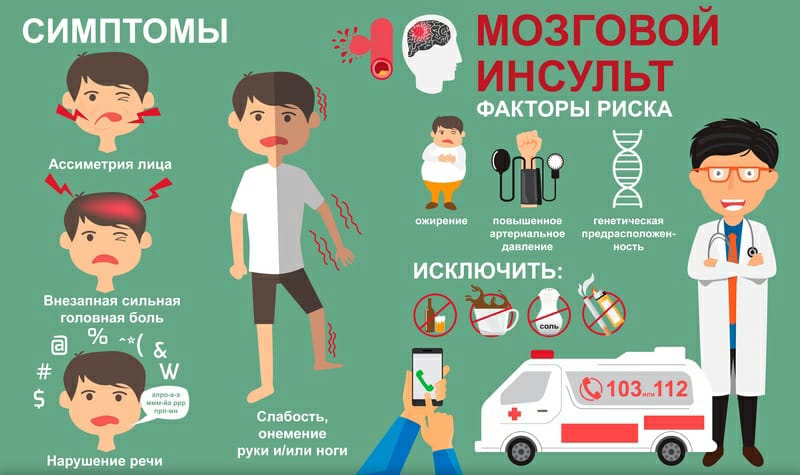
На базе КГП на ПХВ «Многопрофильная областная больница» УЗ акимата СКО создана и работает «Школа Инсульта» для пациентов, перенесших инсульт и их родственников.
Цель: Информирование слушателей о заболевании инсультом, его типах и факторах, приводящих к его развитию, а также возможностях первичной профилактики.
Программа обучения:
- Что такое инсульт?
- Факторы риска инсульта
- Уход за тяжелобольным пациентом
- Реабилитация после инсульта
- Профилактика инсульта
Профилактика инсульта
Первое и самое важное в профилактике – это следить за уровнем артериального давления.
Для обнаружения каких-либо изменений в сосудах проводят следующие исследования:
- Исследование глазного дна для обнаружения изменения в просвете сосудов головного мозга, вследствие увеличения артериального давления;
- Отслеживание артериального давления в течении одного дня. Это исследование гарантирует регистрацию внезапного увеличения давления, которое нельзя обнаружить на приеме у врача;
- ЭКГ;
- Общий анализ крови, биохимия крови;
- Коагулограмма, которая позволяет выяснить особенности свертываемости крови у больного.
В общем, нужно контролировать все заболевания, провоцирующие инсульты. Это сахарный диабет, заболевания сердца, стеноз сонных артерий, транзиторная ишемическая атака.
Меры первичной профилактики инсульта
- Медикаментозная терапия для выравнивания артериального давления;
- Применение препаратов, разжижающих кровь (ишемический инсульт);
- Стараться приостановить прогрессирование атеросклероза (ишемический инсульт);
- Препараты, разгоняющие кровообращение в головном мозге (ишемический инсульт);
- Лекарства, улучшающие обменные процессы в головном мозге;(ишемический инсульт);
- Препараты, направленные на устранение высокого давления (геморрагический инсульт);
- Успокоительные лекарства при повышенном беспокойстве (геморрагический инсульт);
- Препараты для укрепления стенок сосудов и повышения их тонуса (геморрагический инсульт).
- Меры вторичной профилактики инсульта
- Поддержание артериального давления при гипертонии на постоянном уровне. Именно этот показатель предопределяет возникновение инсульта больше всего;
- Лечение сахарного диабета. Из-за сахарного диабета стенки кровеносных сосудов повреждаются;
- Снижение веса. Замечена закономерность в том, что чем больше человек имеет избыточного веса, тем вероятнее у него разовьется инсульт (как геморрагический, так и ишемический);
- Постоянный контроль свертываемости крови. Повышенная свертываемость крови приводит к образованию тромбов, которые способны замедлить или полностью перекрыть кровоток в сосуде;
- Постоянный контроль за холестерином крови. Лечение атеросклероза;
- Избавление от вредных привычек, таких как курение и алкоголь. Курение приводит к сужению сосудов;
- Работа внутренними психическими напряжениями и проблемами, восстановление психических процессов. Нормализация сна, питания и физических нагрузок.
Для восстановления нормальных движений у больного с инсультом огромное значение имеет лечебная физкультура. Своевременное начало занятий лечебными упражнениями позволяет предотвратить развитие тугоподвижности (контрактур) в суставах и ускорить восстановление силы мышц.
У больных, перенесших инсульт, обычно применяются упражнения нескольких видов. Используются
• общетонизирующие и дыхательные упражнения (способствующие улучшению общего состояния организма);
• упражнения для улучшения координации и равновесия;
• упражнения для восстановления силы парализованных мышц,
• упражнения и специальные приемы для уменьшения спастичности.
Наряду с лечебными упражнениями используют также «укладки» или «лечение положением», при котором больного специальным образом укладывают в постели так, чтобы создать наилучшие условия для восстановления функций его руки и ноги.
Лечебными упражнениями с больным в больнице занимается врач или инструктор лечебной физкультуры. Однако в рамках занятий в «Школе» члены семьи вполне могут обучиться некоторым несложным упражнениям для того, чтобы помогать больному ежедневно выполнять их дома, после выписки из стационара. При этом важно, однако, периодически советоваться с врачом для того, чтобы избежать ошибок и не навредить больному.
Надлежащий уход за пациентом. Первые фазы реабилитации после инсульта
Правильный уход за пациентами во время острого инсульта имеет первостепенное значение, так как помогает предотвратить осложнения, связанные с нарушениями мозгового кровообращения. Эти осложнения могут привести к ухудшению состояния и плохому исходу, если их не предотвратить. Факт, что инсультная дисфункция мозга вместе с вынужденным длительным пребыванием в постели может привести к пневмонии, пролежням, мышечным сокращениям и тромбофлебиту, если о них плохо заботиться. Этих осложнений можно успешно избежать, если пациент и его семья будут правильно выполнять рекомендации по уходу.
С первого дня вы должны измерить ваше кровяное давление и занести его в дневник наблюдения. В течение первых 10 дней не следует быстро уменьшать цифры, если они не очень высокие. В случае артериальной гипотензии артериальное давление повышается до привычных для пациента «рабочих значений». Пациент должен оставаться в горизонтальном положении со слегка приподнятыми ногами в течение нескольких дней. Остановка под ногами. Если одна нога парализована, она ставится соответственно.
Множество осложнений связано с неподвижностью. * Эластичные чулки используются для предотвращения тромбоэмболии легочной артерии (закупоренные сгустки крови в ногах). Для профилактики пролежней и пневмонии пациента поворачивают в постели каждые 2-3 часа.
Диета пациентов, перенесших инсульт, основана на принципах питания при гипертонии и атеросклерозе — заболеваниях, вызывающих инсульт. Рацион питания должен снижать количество животных жиров, углеводов (сахар, варенье, компот, мармелад, белый хлеб и выпечка), поваренной соли. Диета должна быть богата клетчаткой, витаминами, солями калия и магния. Все блюда готовятся без соли, мясо и рыба готовятся, а не жарятся. Профилактика инсульта госпитализация
Контроль запотевания является обязательным для пациентов с поражением нервной системы. Лечение включает в себя интенсивное питьевое лечение, натуральные слабительные (отруби, сливы, свекла), медикаментозное, абдоминальный массаж. Можно принимать вазелиновое масло по 30 мл 1 — 2 раза в день в течение нескольких дней натощак — столовую ложку растительного масла, различные слабительные, в зависимости от их примечаний. Массаж живота выполняется поглаживанием круговыми движениями по часовой стрелке, медленно и с нежным нажимом на брюшную стенку. В случае запора иногда приходится принимать меры для формирования режима движения кишечника: ежедневные клизмы или свечи, вплоть до восстановления обычного стула. В то же время, необходимо попытаться разработать условный рефлекс для дефекации.
Мероприятия по уходу должны предупреждать развитие осложнений, улучшать прогноз и качество жизни после инсульта. Вышеприведенные рекомендации по постинсультному лечению могут быть использованы для всех неврологических пациентов с некоторыми отдельными добавками.
Как правильно повернуть пациента на сторону пациента:
• Встань на бок пациента, на котором ты будешь вращать его *
• Возьмите здоровое плечо, колено или таз и помогите развернуться.
Способность переворачивать пациента необходима для застеливания кровати. Это делается путем скатывания чистого листа в рулон и размещения его на одной стороне пациента. Пока старый лист скатывается вниз, новый лист переворачивается. Затем пациента переворачивают на другую сторону, вытягивая под ним обе простыни и продолжая замену на другой стороне кровати. Лист должен быть зажат без складок. Пациента следует накрыть одеялом, чтобы он не стал горячим и тяжелым.
Как помочь больному переместиться к изголовью:
• чтобы встать с больной стороны пациента *
• возьмитесь одной рукой за таз пациента и положите другую руку под бедро или ягодицы пациента и наклонитесь так, чтобы больное плечо пациента было поддержано плечом. Ассистент может удобно прислониться ногой к кровати;
• Когда пациента поднимают, необходимо помочь поднять боковую часть пациента и дать плечу поддержать его. Если больному человеку неудобно с Вашей помощью двигаться или сидеть к изголовью, то это происходит по следующим причинам:
• Ты по ошибке положил руки под ягодицы и бедра пациента. *
• Твои действия не гармонируют с пациентом.
Вставай с кровати с помощью другого человека.
Шаг 1: Ассистент должен встать со стороны пациента и положить руки на здоровое колено и плечо.
Этап 2: Помогите ассистенту перевернуться на больную сторону.
Этап 3: Чтобы сесть, пациент должен опираться на матрас на высоте плеч ладонью здоровой руки. Затем пациент поднимает голову и садится в постель (ноги вниз), оттесняя здоровую руку.
Этап 4 Если пациенту трудно выполнить третий этап в одиночку, ассистент кладет одну руку под лопатку пациента, а другую — на бедро здоровой ноги.
Внимание! Не держите пациента за шею — это может привести к травме. Не тяните за больную руку пациента, так как это может травмировать плечевой сустав и привести к вывихам.
Чтобы помочь пациенту, который может прислониться к больной ноге и выйти из кресла, необходимо:
• чтобы встать со стороны пациента, положите одну руку между лопатками или на нижнюю часть спины, другую руку на колено ноги пациента. Пациент должен подойти к краю кресла, расположить ноги на полу по всей ширине плеча и передвинуть ноги ближе к ногам кресла;
• Когда пациент встает, ассистент должен слегка толкнуть пациента в спину и нажать на колени, чтобы выпрямить их, когда он встает. Все действия ассистента только регулируют попытку встать на ноги.
• Один из способов помочь пациенту, которому трудно прислониться к больной стороне стула.
• пациент перемещается к краю кресла, ставит ноги на пол на той же высоте, что и ширина плеч, и ближе к ногам кресла. Ассистент стоит лицом к пациенту так, чтобы ноги пациента были обращены к больной ноге, чтобы удерживать ее в нужном положении;
• Пациент кладет свою здоровую руку на плечо ассистента или обнимает его за талию. Ассистент хватает пациента за талию или бедра;
• Пациент сильно изгибается и встает; * Ассистент помогает нести вес тела на ногах и поддерживает пациента;
• Затем пациент выпрямляется и равномерно распределяет вес тела на обеих ногах.
Как правильно усадить пациента:
• Встаньте с больной стороны пациента, положите руку на спину пациента между лопастями и направляйте его движения;
• если необходимо, держите колено пациента секундной рукой и отрегулируйте движения.
Внимание! Не поднимайте под руки пациента — это травмирует плечи пациента и причиняет боль.
Как правильно стоять с помощью других людей.
Вы можете встать и встать с помощником, если сила в ногах обеспечивает устойчивость:
• ухаживающий стоит рядом с пациентом на стороне пациента с руками на талии или бедрах пациента. Нога ассистента прикреплена к пальцу ноги пациента, а колено поддерживает колено пациента;
• Бедро больной ноги должно поддерживаться телом или рукой ассистента, чтобы больная нога не могла согнуться.
Как правильно ходить по лестнице с помощью других.
Вверх по лестнице:
• Пациент должен опираться на здоровую сторону и следить за тем, чтобы его ноги были полностью на одной ступеньке и параллельны друг другу;
• ухаживающий должен стоять за пациентом на боку, поддерживая одной рукой бедра пациента и держа поручни другой рукой, только для того, чтобы поддержать движение пациента, направив бедра пациента вперед и переместив вес тела на здоровую ногу в момент подъема по лестнице.
Внимание! Ассистент помогает пациенту поставить ногу пациента на ступеньку, соблюдая правила техники безопасности.
Спускаясь по лестнице:
• Больная нога пациента должна быть поддерживающей. Ступени расположены полностью параллельно друг другу на лестнице;
• Ассистент стоит перед пациентом, одна рука на бедре пациента, а другая на перилах, направляя бедра пациента вперед и помогая перенести вес тела на ногу пациента;
• ты можешь помочь поставить больную ногу пациента на ступеньку.
Внимание! Ассистент должен быть осторожен, так как он будет спускаться по лестнице спиной вперёд.
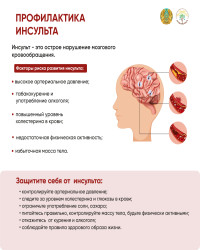
Факторы риска
Основной причиной инсульта, как мы уже установили, является высокое артериальное давление, поэтому необходимо постоянно следить за колебаниями артериального давления и своевременно принимать соответствующие меры. Мировой опыт последних десятилетий показывает, что благодаря единственному контролю артериального давления удалось снизить частоту сердечных приступов на 20% у людей, склонных к сердечно-сосудистым заболеваниям, и на 50% у людей, склонных к инсультам!
Увеличивает риск инсульта мерцательной аритмии. Фибрилляция предсердий — это нерегулярное сердцебиение, которое влияет на работу сердца и позволяет крови застаиваться в некоторых частях сердца. Кровь, которая не движется по телу, может свертываться и превращаться в сгустки. Сокращения в сердце могут затем отделить часть сгустка крови в общий поток крови, что может привести к закупорке мелких сосудов и, таким образом, к нарушению кровотока в мозг.
Фибрилляция предсердий может быть диагностирована с помощью электрокардиографии. Врач может поставить диагноз, просто тщательно проверив ваш пульс. Если у Вас мерцательная аритмия, Ваш врач может порекомендовать принять лекарства для снижения свертываемости крови (чаще всего аспирин или варфарин).
Другое заболевание, которое может закончиться инсультом — атеросклероз. Повышение уровня холестерина в крови увеличивает риск инсульта, а понижение уровня холестерина (если он повышен) снижает риск этого ужасного заболевания.
Риск инсульта также возрастает при других заболеваниях, связанных с нарушениями кровообращения, таких как анемия или тромбофлебит. Нарушения кровообращения обычно лечатся с помощью лекарств. Если Ваш врач или медицинский работник рекомендует аспирин, варфарин, дипиридамол или другие лекарства, принимайте их по назначению. Иногда для исправления проблемы с кровообращением требуется быстрое вмешательство.
Диабет часто является сопутствующим заболеванием инсульта. Внимательный читатель мог заметить, что сахарный диабет ассоциируется со всеми сердечно-сосудистыми заболеваниями. Это связано с тяжелыми нарушениями обмена веществ, которые затрагивают многие органы и системы нашего организма, в том числе и здоровье кровеносных сосудов.
Инсульт может быть спровоцирован и другим фактором — климатом. Этому способствуют значительные колебания давления воздуха, внезапные изменения климата или даже простое изменение погоды. Поэтому, если у вас повышенный риск инсульта, будьте очень осторожны, когда вы путешествуете на большие расстояния. Иногда состояние вашего здоровья приводит к тому, что вы вообще не путешествуете. Если вы примете решение, проконсультируйтесь с врачом.
И, конечно же, курение, чрезмерное употребление алкоголя, снижение физической активности, ожирение, неправильно организованная диета, стресс и усталость — обо всех этих факторах мы говорили неоднократно и будем говорить еще больше — могут привести к длительным спазмам сосудов головного мозга со всеми характеристиками ишемического инсульта.
Подобно тому, как при атеросклерозе и гипертонии, наследственность может быть неблагоприятным фактором.
Поэтому мы можем говорить о повышенном риске инсульта, если:
• один (или более) из твоих кровных родственников перенес инсульт или инфаркт миокарда.
• тебе поставили диагноз предрасположенности к микротромбозам. *
• вам поставили диагноз артериальная гипертензия, стенокардия, диссоциативная энцефалопатия. *
• У тебя сахарный диабет;
• Ты куришь или пристрастился к алкоголю. *
• У тебя липометаболическое расстройство, вес твоего тела намного выше нормы;
• У вас были или были нарушения мозгового кровообращения: нейроциркуляторная дистония, преходящие ишемические приступы, гипертонический церебральный криз.
Помните: если у Вас или Ваших родственников имеются временные нарушения кровообращения, существует высокий риск инсульта! Обращайтесь за медицинской помощью, не откладывайте профилактические мероприятия.
Проверь себя: Чем больше вышеприведенных баллов относится к вам лично, тем больше вероятность того, что вы попадёте в беду. Но даже если теперь у вас есть все вышеперечисленные признаки (что на самом деле маловероятно), у вас все равно есть шанс избежать инсульта. Все, что вам нужно сделать, это принять соответствующие меры во времени, которые помогут вам увидеть много этой книги. Так что не отчаивайтесь. Даже самый склонный к инсультам человек может избежать его, если правильно организовать профилактику, в то время как совершенно здоровый человек с ленивой жизнью и наглостью может испытать инсульт, не будучи склонным к нему.
Что такое инсульт?
С точки зрения современной медицины, инсульт — это тяжелое и очень опасное сосудистое поражение центральной нервной системы.
Известно, что мозг нуждается в постоянном потоке насыщенной кислородом артериальной крови для поддержания жизненно важных функций. Мозговые клетки очень чувствительны к недостатку кислорода и быстро умирают без кислорода. По этой причине природа создала обширную сеть мозговых артерий, обеспечивающих интенсивное кровообращение. Если эти кровеносные сосуды заблокированы или разорваны, происходит инсульт, т.е. часть мозга умирает.
Виды инсульта
Существует два основных типа инсульта: геморрагический, который возникает при разрыве кровеносных сосудов (кровотечение в мозг, под мембранами и желудочками головного мозга), и ишемический, который возникает при закупорке кровеносных сосудов (тромбообразование или эмболизация сосудов головного мозга).
(более известное как кровоизлияние в мозг) является осложнением гипертонии. И это самый острый вид инсульта, который является экстремальным проявлением тех заболеваний, которые его вызывают. Геморрагический инсульт обычно возникает у людей с высоким давлением, обычно на фоне гипертонического кризиса. Нередки также разрывы стенок артерий в местах, где они слишком тонкие. Это связано с аневризмами — врожденным или приобретенным истончением и выпуклостью стенок сосудов. Кровеносный сосуд, который не выдерживает повышенного давления на стену, разрывается. Геморрагический инсульт чаще всего возникает после трудного, напряженного дня.
Вечером голова буквально лопается от боли, что приводит к тошноте, рвоте, все большему количеству головных болей — вот страшные предвестники инсульта. Симптомы этого инсульта появляются внезапно и быстро усиливаются. Движение, речь, чувствительность нарушены. Пульс становится напряженным и редко, температура повышается. Есть небольшое онемение, возможна внезапная потеря сознания до комы. Кровь течет в лицо, на лбу появляется пот, человек чувствует удар по голове, падает в обморок и падает — это и есть геморрагический инсульт. Кровь из разорванного сосуда поступает в мозговую ткань. Через несколько минут он может впитать и сжать мозговое вещество, вызывая отеки и смерть.
Внешне геморрагический инсульт выглядит так же непривлекательно. В кровеносных сосудах шеи учащается пульс, крики, хрипы, громкое дыхание. Иногда начинается рвота. Иногда видно, что глазные яблоки начинают наклоняться в сторону области поражения. Паралич верхних и нижних конечностей может возникнуть на стороне, противоположной зоне поражения. Большое кровотечение начинает непроизвольно двигать здоровые конечности.
Ишемический инсульт
или инсульт, это свертывание артерий, которые снабжают мозг. Ишемический инсульт наиболее часто встречается при атеросклерозе, но он также связан с высоким кровяным давлением и мерцательной аритмией. В этом случае сосуд сохраняет целостность стенки, но кровоток через сосуд прекращается из-за спазма или засорения сгустка крови. Кровяные сгустки способны забивать сосуды в любом органе, вызывая инфаркт, почечный, мозговой и т.д. Засоренный сосуд может быть также заблокирован куском жировой ткани, который попадает в общий кровоток, например, переломы длинных трубчатых костей или полости у людей с избыточным весом. Также возможна газовая эмболия, которая может возникнуть во время операции на легких. И этот «тромб» может достигать сосудов головного мозга откуда угодно, даже из самого отдаленного уголка тела.
Уход и стресс, колебания давления воздуха и микроклимата, усталость, вредные привычки (алкоголь и курение), избыточный вес, сильные колебания уровня сахара в крови — эти факторы могут привести к длительным спазмам сосудов головного мозга со всеми признаками ишемического инсульта.
Чаще всего ишемический инсульт — это судьба пожилых людей. Происходит ночью или утром, может развиваться постепенно в течение нескольких дней или быть временным (небольшой инсульт). Ишемическому инсульту обычно предшествуют некоторые нарушения кровообращения. Головные боли, головокружение, ошеломляющие при ходьбе, слабость или онемение в конечностях, боль в области сердца и обмороки. Ишемический инсульт обычно развивается не так быстро, как геморрагический, и человек успевает заметить ухудшение состояния здоровья и обратиться к врачу с жалобами на слабость руки или ноги, головокружение и тошноту.
Вскоре возникает паралич конечностей справа или слева, в зависимости от области черепно-мозговой травмы.
Последствия ишемического инсульта также разрушительны: кровоток в заблокированной артерии прекращается. Закрытая область мозга умирает и больше не может выполнять свои функции, что приводит к нарушению речи, сознания, координации движений, зрения, чувствительности и параличу.
Если нарушение кровообращения поразило правое полушарие головного мозга, то в левом полушарии происходит паралич и сенсорные нарушения. Если повреждена левая часть мозга, то такие же явления наблюдаются и на правой стороне тела. Наиболее опасным местом для локализации инсульта является ствол мозга: именно здесь находятся жизненно важные центры. Чаще всего инсульт проявляется головокружением, нарушением координации движений, двоением в глазах, тошнотой и многократной рвотой.
Отек мозга приводит к сужению жизненно важных областей. Это может привести к дисфункции дыхательных путей и сердца, и даже может застопориться, если отек не будет взят под контроль.
Что делать в первые несколько часов после инсульта? Первая помощь при инсульте
При возникновении симптомов острого нарушения мозгового кровообращения необходимо немедленно обратиться за экстренной помощью, чтобы лечение можно было начать как можно скорее.
В первые часы болезни невозможно предсказать ее дальнейшее развитие: отступят ли симптомы в течение 24 часов, через месяц или через год. TIA и инсульт, безусловно, более полезны, чем «что-то худшее», но они все равно не дают повода для радости и облегчения. Эти типы церебральных дисфункций являются «первым вызовом», за которым может последовать более впечатляющий результат. Поэтому необходимо не только рано начинать лечение, но и начинать вторичную профилактику инсульта после восстановления утраченных функций.
Почему необходимо пребывание в больнице.
Важно это знать. Если врач поставил диагноз инсульта, не стоит отказывать в предложенном пребывании в больнице, как это часто делают пациенты. Медицинская практика показывает, что люди боятся попасть в больницу по разным причинам. Зачастую отказ оправдывается необходимостью оставаться дома из-за семейных проблем, что требует активного участия пациента. Иногда люди проявляют недоверие к больничному лечению, спрашивая врача: «Что они там будут делать? Что у них есть в больнице? Есть и другие причины. Такое поведение неправильно.
В первые 24 часа пациент с инсультом должен быть госпитализирован для обследования и лечения. В течение первых 3 дней мы рекомендуем проводить ультразвуковое исследование, которое покажет состояние кровеносных сосудов, ответственных за кровоток в головном мозге. К ним относится дуплексное сканирование основных артерий головы (DS), транскраниальная допплерография (TCDG).
Кардиологическое обследование обязательно: ЭКГ, эхокардиография и исследование геморреологических свойств крови (гематокрит, вязкость, уровень фибриногена, агрегация тромбоцитов, эритроциты и т.д.).
Точный диагноз, отражающий место и тип инсульта (ишемического или геморрагического), ставится путем компьютерной томографии головного мозга или магнитно-резонансной томографии. При необходимости план обследования может включать в себя церебральную ангиографию, Хольер ЭКГ-мониторинг, ежедневный контроль артериального давления и другие специфические для пациента методы.
В результате комплексного клинического, инструментального и лабораторного обследования можно выявить основную причину и механизмы возникновения инсульта у данного пациента. Это должно быть известно, чтобы обеспечить правильное лечение, учитывающее тип инсульта. Ученые НИИ неврологии РАМН выделили пять подтипов ишемического инсульта и их диагностические критерии, каждый из которых определяет вариант лечения. Мы здесь не обсуждаем профессиональные трудности, это задача медицинской литературы. Наша задача — научить людей, которые уважают свое здоровье, правильно оценивают острую ситуацию и грамотно управляют своими шансами на выживание.
05.12.2019 г.
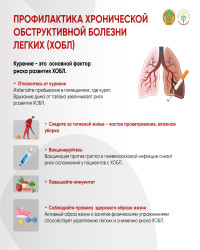
Хроническая обструктивная болезнь легких
Что это за болезнь?
Хроническая обструктивная болезнь легких (ХОБЛ) — это медленно прогрессирующее заболевание, которое характеризуется воспалением нижних дыхательных путей и обструкцией (отеком) бронхов.
Обструкция — от латинского «препятствие»
ХОБЛ включает в себя симптомы хронического бронхита и эмфиземы легких.
Хронический бронхит — это состояние, при котором у больного на протяжении трех месяцев и более наблюдается влажный (по медицинской терминологии — продуктивный) кашель, не обусловленный другими заболеваниями.
Эмфизема — это патологическое расширение внутренних полостей, в данном случае легких, при котором неестественно растягиваются и раздуваются ткани. Такое состояние наступает потому, что по ряду причин возникает как бы клапанный механизм: воздух проникает в ткани легко, а выходит с трудом.
При ХОБЛ бронхит всегда протекает с обструкцией, то есть отеком слизистой, дыхательной недостаточностью, одышкой, спазмом бронхов и может привести к эмфиземе.
Хроническая обструктивная болезнь легких появляется, как правило, во второй половине жизни. Обычный возраст пациентов — старше 40 лет.
Отчего бывает?
Главный провоцирующий фактор ХОБЛ — курение.
Среди других причин развития болезни — неблагополучная экологическая обстановка (загрязнение воздуха отходами производства, выхлопными газами, дымом, пылью и т.д.); профессиональная деятельность (работа в шахтах, на химических предприятиях, в горячих цехах); климатические условия (туман, повышенная влажность, сырость); инфекционные агенты (микоплазмы, пневмококки, гемофильная палочка, грипп, аденовирусы и другие.).
Самое вредное вещество для легких — пыль, содержащая кадмий и кремний, а из профессий к неблагоприятным можно отнести те, которые имеют повышенные риски: строители, рабочие металлургической, цементной, химической, целлюлозно-бумажной промышленности, железнодорожники и т.д.
В последнее время учеными обсуждается, а научными институтами проводится ряд исследований по вопросу, существует ли генетическая предрасположенность к ХОБЛ, поскольку при заболевании легких в организме больных часто обнаруживается недостаток гормона альфа-1-антитрипсина, отвечающего за развитие и функционирование дыхательной системы.
Как проявляется?
При хронической обструктивной болезни легких воспалительный процесс затрагивает все структуры дыхательной системы: бронхи, бронхиолы, альвеолы, легочные сосуды пр.
Клинические признаки ХОБЛ проявляются:
- одышкой — вначале при физической нагрузке, в последующем и в покое;
- усилением одышки при воздействии пыли, холодного воздуха, раздражающих веществ;
- надсадным малопродуктивным (сухим) кашлем с трудно отделяемой мокротой;
- удлинением фазы выдоха при спокойном и особенно при форсированном дыхании;
- сухими хрипами высокого тембра на выдохе.
Развивается болезнь постепенно: от начала симптомов до тяжелых дыхательных нарушений иногда проходит 25—30 лет.
Прогрессирование ХОБЛ проявляется усилением кашля и увеличением количества мокроты, которая может быть гнойной. В дальнейшем затруднение дыхания может возникать даже при выполнении простых действий — ходьбе или одевании.
При этом больные быстро худеют, слабеют, у них появляется цианоз (синюшность) кожи, нарастают признаки сердечной недостаточности, возникают отеки на ногах, может накапливаться жидкость в брюшной полости (асцит), увеличиваться печень.
Как ставится диагноз?
Важнейшим методом диагностики является спирометрия, где по определенной схеме измеряются жизненная емкость легких, объем форсированного выдоха за 1 секунду и другие показатели. Цитологическое исследование мокроты позволяет оценить характер воспаления в бронхах и легких, выявить наличие бактерий и вирусов.
У пациентов с выраженными явлениями дыхательной недостаточности обязательно берут анализ на газовый состав крови.
Флюорография легких позволяет исключить другие заболевания дыхательной системы. Обычно у пациентов с ХОБЛ на рентгенограмме определяются уплотнение и деформация бронхиальных стенок, эмфизематозные изменения легочной ткани.
Как лечить?
Первым делом при хронической обструктивной болезни легких необходимо бросить курить или, если такой вредной привычки не имеется, постараться оградить себя от пассивного курения.
Скорее всего, придется пользоваться ингаляторами, спейсерами, небулайзерами, посредством которых лекарственные препараты вводятся в организм.
Из медицинских средств обычно назначаются:
- бронходилататоры (расширяют просвет бронхов);
- муколитики (разжижают мокроту);
- антибиотики (борются с инфекцией);
- препараты, уменьшающие тонус гладких мышц бронхов;
- глюкокортикостероиды (обладают противовоспалительной активностью);
- холиноблокаторы (снижают реакцию бронхов на внешние раздражители).
При стихании обострения воспалительного процесса вводятся физиотерапевтические процедуры — УФО грудной клетки, ультразвук, индуктотермия, УВЧ и др.). Также больным ХОБЛ рекомендуется проводить массаж грудной клетки, заниматься дыхательной гимнастикой.
Хороший эффект при тяжелой форме заболевания оказывает оксигенотерапия. Этот метод основан на вдыхании воздуха, обогащенного кислородом.
Каковы меры профилактики?
Надо по возможности ликвидировать или уменьшить влияние провоцирующих факторов. Об абсолютном запрете на никотин уже говорилось выше. Кроме того нежелательно переохлаждаться, перегреваться, надо соблюдать правила охраны труда. В частности, если работа связана с вдыханием вредных веществ, необходимо использовать средства индивидуальной защиты, (респираторы).
При неблагоприятной экологической обстановке в месте постоянного проживания полезно установить в квартире очистители воздуха, ионизаторы, увлажнители.